L’ÃĐtat de la question
À notre connaissance, une seule recherche a ÃĐtÃĐ publiÃĐe sur la relation entre l’intelligence prÃĐmorbide et la relation dÃĐpression-dÃĐmence des personnes ÃĒgÃĐes. Il s’agit d’une ÃĐtude de Dierckx et al. (2008). Cet article montre que l’on ne peut pas faire un diagnostic diffÃĐrentiel entre dÃĐpression de la personne ÃĒgÃĐe et dÃĐmence en ÃĐvaluant quantitativement le dÃĐclin de l’intelligence de la personne.
Aucun document n’a ÃĐtÃĐ trouvÃĐ concernant prÃĐcisÃĐment le risque de dÃĐpression spÃĐcifique aux personnes dont le diagnostic de maladie d’Alzheimer est avÃĐrÃĐ et l’intelligence prÃĐmorbide ÃĐgalement. Toutefois, de nombreux articles ÃĐtudient des sujets reliÃĐs à celui-ci. Tout d’abord les relations entre les diplÃīmes obtenus ou niveau intellectuel et le risque de maladie d’Alzheimer ont ÃĐtÃĐ ÃĐtudiÃĐes. Les relations entre maladie d’Alzheimer et dÃĐpression sont ÃĐgalement documentÃĐes. Enfin, des pistes sont proposÃĐes quant à la spÃĐcificitÃĐ des dÃĐpressions des personnes ÃĒgÃĐes.
Les diplÃīmÃĐs et la maladie d’Alzheimer
Des ÃĐtudes montrent que la maladie d’Alzheimer se dÃĐclare en moyenne à un ÃĒge plus avancÃĐ chez les personnes diplÃīmÃĐes. C’est le cas de l’ÃĐtude Paquid 1991, confirmÃĐe par les rÃĐsultats de 2012 (Dartigues et al. 1991, 2000). Ces rÃĐsultats sont ÃĐgalement mesurÃĐs en Chine (Zhang et al. 1990).
Wilson et al. (2010) ont ÃĐmis l’hypothÃĻse qu’une activitÃĐ cognitive importante retardait le diagnostic de dÃĐmence. L’activitÃĐ cognitive est mesurÃĐe par un niveau d’ÃĐtudes, mais ÃĐgalement par un questionnaire portant sur les ÂŦ activitÃĐs stimulantes Âŧ. Parmi les activitÃĐs stimulantes, citons : la lecture, la visite de musÃĐes, des jeux stratÃĐgiques ou intellectuels tels que cartes, ÃĐchecs, mots croisÃĐs. La frÃĐquence de ces activitÃĐs a ÃĐtÃĐ cotÃĐe. La survenue de la dÃĐmence est retardÃĐe pour les pratiquants rÃĐguliers d’activitÃĐs stimulantes. Mais leur dÃĐclin est plus rapide ensuite.
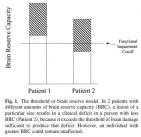
Stern (2001) utilise la notion de rÃĐserve cognitive pour expliquer un diagnostic tardif de dÃĐmence chez les personnes ÃĒgÃĐes dont l’intelligence prÃĐmorbide ÃĐtait importante. La rÃĐserve cognitive correspond à la quantitÃĐ de capacitÃĐs cognitives du patient supÃĐrieures au nÃĐcessaire, en comparaison à un seuil d’alerte via un test. Pour un mÊme dÃĐficit quantitatif, une personne dont la rÃĐserve cognitive ÃĐtait importante obtiendra un score acceptable à un test cognitif alors qu’un patient dont la rÃĐserve est plus faible obtiendra un score alertant. Ceci est illustrÃĐ par la figure ci-contre, issue de l’article de Stern (2001).
Stern (2010) prÃĐcise la notion de rÃĐserve cognitive en lui associant deux formes, en fonction de la temporalitÃĐ. Dans sa forme de ÂŦ rÃĐserve neurale Âŧ, le cerveau fonctionne plus efficacement. Dans sa forme de ÂŦ compensation neurale Âŧ, les perturbations dues à une pathologie telle qu’un dÃĐbut de dÃĐmence sont compensÃĐes fonctionnellement en utilisant une part de la rÃĐserve cognitive.
Il est important de noter que la plupart du temps, le diagnostic de dÃĐmence se fonde en partie sur un test cognitif rapide, le Mini-Mental Score de Folstein. Ce test a l’avantage d’Être court et facile à administrer. Mais il est sensible aux compÃĐtences de la personne (Bolly, Degryse, VanWelde 2008, p. 16) Il peut donc sous-ÃĐvaluer le risque de maladie d’Alzheimer chez un patient cultivÃĐ ou retarder le diagnostic.
Relations entre maladie d’Alzheimer et dÃĐpression
La dÃĐpression et la maladie d’Alzheimer sont souvent prÃĐsentes ensemble chez la personne ÃĒgÃĐe (Bolly, Degryse, VanWelde 2008, p. 15). Plusieurs hypothÃĻses peuvent Être posÃĐes concernant leurs relations. Les principales sont : un tableau dÃĐpressif initial serait un facteur de risque pour l’apparition de la maladie d’Alzheimer ; une atteinte cognitive initiale favoriserait une apparition de la maladie d’Alzheimer ; il existerait une ÃĐtiologie commune à la maladie d’Alzheimer et à la dÃĐpression. Il n’y a pas unanimitÃĐ Ã l’heure actuelle sur la ou les rÃĐponses à cette question.
La dÃĐpression antÃĐrieure à la maladie d’Alzheimer
Ownby et al. (2006) ont rÃĐalisÃĐ une mÃĐta-analyse sur 153 ÃĐtudes pour dÃĐterminer le risque de maladie d’Alzheimer associÃĐ Ã une dÃĐpression antÃĐrieure. Leur conclusion est que les patients avec des antÃĐcÃĐdents de dÃĐpression prÃĐsentent un risque plus ÃĐlevÃĐ de dÃĐvelopper par la suite une maladie d’Alzheimer. Mais il est important de noter que ce risque est d’autant plus ÃĐlevÃĐ que le dÃĐlai entre dÃĐpression et maladie d’Alzheimer est long. Ceci est un argument en faveur de la dÃĐpression comme facteur de risque de la maladie d’Alzheimer et non comme prodrome de celle-ci.
Toutefois, d’autres auteurs voient la dÃĐpression comme facteur causal de la maladie d’Alzheimer. C’est la thÃĻse dÃĐfendue par Maisondieu dans ÂŦ Le crÃĐpuscule de la raison Âŧ, qui ÃĐcrit : ÂŦ Le refus d’accepter la rÃĐalitÃĐ de la finitude, de renoncer au dÃĐsir d’ÃĐternitÃĐ est à l’origine du processus dÃĐmentiel : quand le semblable dÃĐsirÃĐ ou admirÃĐ, quand l’image de soi dans le miroir se transforme en spectres qui font peur, l’intelligence est en danger. Elle peut mÊme disparaÃŪtre, alors la dÃĐmence se manifeste Âŧ (Maisondieu 2011, p. 17)
Un facteur causal commun à la dÃĐpression et à la maladie d’Alzheimer
Une coÃŊncidence entre dÃĐpression et dÃĐmence est souvent constatÃĐe, mÊme si, les critÃĻres cliniques ÃĐtant trÃĻs divers, selon les ÃĐtudes elle est ÃĐvaluÃĐe de 0 à 87% ! (DerouesnÃĐ 1996)
Les dÃĐmarches ÃĐtiologiques actuelles considÃĻrent une multifactorialitÃĐ des causes des troubles mentaux. Les facteurs de vulnÃĐrabilitÃĐ sont aussi bien biologiques et gÃĐnÃĐtiques que psychiques et sociaux. Chaque trouble est le rÃĐsultat d’un ensemble de causes. Parmi les facteurs causaux de la dÃĐpression et de la maladie d’Alzheimer, certains sont sans doute communs.
Bolly, Degryse et VanWelde (2004) considÃĻrent le rÃīle de l’athÃĐrosclÃĐrose à l’origine de ces deux troubles neuropsychiques. Toutefois, si le rÃīle de l’athÃĐrosclÃĐrose dans la survenue de la dÃĐmence est prouvÃĐ, le lien entre athÃĐrosclÃĐrose et dÃĐpression est moins net. Mais d’autres mÃĐcanismes, tels une ischÃĐmie cÃĐrÃĐbrale, ou la dÃĐgÃĐnÃĐrescence des lobes frontaux-temporaux, peuvent Être incriminÃĐs. Une sensibilitÃĐ gÃĐnÃĐtique à des facteurs communs à la dÃĐpression et aux dÃĐmences a ÃĐgalement ÃĐtÃĐ ÃĐvoquÃĐe (DerouesnÃĐ 1996).
Jorm (2000) a testÃĐ six hypothÃĻses concernant la relation entre une dÃĐpression antÃĐrieure et une dÃĐmence diagnostiquÃĐe aprÃĻs. Parmi ces hypothÃĻses, seules deux sont validÃĐes expÃĐrimentalement : des facteurs de risque communs aux deux maladies, facteurs non prÃĐcisÃĐs, et les traitements antidÃĐpresseurs antÃĐrieurs comme facteurs de risque de dÃĐmence.
La survenue de la dÃĐpression lorsque la maladie d’Alzheimer est prÃĐsente
L’hypothÃĻse d’une dÃĐpression secondaire à la survenue de la maladie d’Alzheimer est la plus communÃĐment admise (DerouesnÃĐ 1996.) Il en est ainsi de la grande ÃĐtude ÃĐpidÃĐmiologique Leiden 85-plus. Il s’agit d’une enquÊte rÃĐalisÃĐe sur l’ensemble des personnes ÃĒgÃĐes de plus de 85 ans d’une ville moyenne belge. À partir des rÃĐsultats obtenus, Vinkers et al. (2004) concluent que le dÃĐclin cognitif est antÃĐrieur à la dÃĐpression chez les personnes ÃĒgÃĐes, sans hypothÃĻse d’ÃĐtiologie. L’ÃĐtude Paquid, ÃĐtude ÃĐpidÃĐmiologique longitudinale de personnes ÃĒgÃĐes girondines montre ÃĐgalement que les symptÃīmes dÃĐpressifs deviennent visibles lorsque les troubles mnÃĐsiques sont perçus par les personnes et deviennent plaintes (Dartigues et al. 2012)
La dÃĐpression de la personne ÃĒgÃĐe malade d’Alzheimer peut Être due à la prise de conscience douloureuse de son dÃĐficit cognitif. Le risque est particuliÃĻrement ÃĐlevÃĐ lorsque la maladie d’Alzheimer est dÃĐbutante car c’est une pÃĐriode de prise de conscience de la maladie, le patient doit s’adapter à ce nouvel ÃĐtat. L’anosognosie est une des caractÃĐristiques des dÃĐmences, mais, disent Bolly, Degryse et VanWelde (2004, p. 81) : ÂŦ La dÃĐpression du dÃĐment se manifeste dans ce qui lui reste de luciditÃĐ. Âŧ Ce constat est partagÃĐ avec DerouesnÃĐ (1996), qui parle des blessures narcissiques et des ÃĐchecs rÃĐpÃĐtÃĐs liÃĐs aux dÃĐficits cognitifs. Il signale ÃĐgalement une plus grande frÃĐquence des dÃĐpressions en dÃĐbut d’ÃĐvolution mais propose une autre piste de rÃĐflexion, en plus de la moindre conscience des pertes cognitives : les dÃĐpressions seraient plus difficile à interprÃĐter lorsque la dÃĐmence est sÃĐvÃĻre.
Notons ÃĐgalement que la conscience de son dÃĐclin cognitif est une piste proposÃĐe pour expliquer le dÃĐclin rapide des malades d’Alzheimer lorsque ceux-ci avaient une activitÃĐ cognitive importante avant la maladie. Ce dÃĐclin pourrait Être favorisÃĐ par des symptÃīmes dÃĐpressifs consÃĐcutifs aux difficultÃĐs cognitives rencontrÃĐes (Wilson et al. 2010)
Enfin, il est important de noter que la perception qu’a un individu de son dÃĐclin cognitif n’est pas nÃĐcessairement corrÃĐlÃĐe à la quantification objective rÃĐalisÃĐe par les procÃĐdures professionnelles (Pellerin 1996).
Maladie d’Alzheimer et dÃĐpression d’intellectuels connus
Si nous n’avons pas trouvÃĐ de documents scientifiques concernant la maladie d’Alzheimer et la dÃĐpression de personnes diplÃīmÃĐes ou d’intellectuels, il existe quelques cas connus, citÃĐs dans les ouvrages.
Louis Althusser, philosophe et professeur à l’École Normale SupÃĐrieure (rue d’Ulm) en est un. Atteint de maladie d’Alzheimer, en 1978, il ÃĐcrivit à Jean Guitton : ÂŦ Mon univers est aboli. Je ne puis plus penser. Âŧ (citÃĐ par Bolly, Degryse, VanWelde 2008, p. 14.) La maladie d’Alzheimer l’aurait conduit à un ÃĐtat dÃĐpressif, toutefois, il fait partie ÃĐgalement de ces personnes ayant vÃĐcu plusieurs ÃĐpisodes dÃĐpressifs au cours de leur vie, ces antÃĐcÃĐdents favorisant eux-mÊmes la dÃĐmence.
De mÊme, le peintre De Kooning avait connu plusieurs ÃĐpisodes dÃĐpressifs au cours de sa vie. Il a ÃĐtÃĐ atteint de la maladie d’Alzheimer en fin de vie et a alors passÃĐ deux ans inertes, ÂŦ assis face à ses toiles Âŧ (Korff-Sausse 2008). Finalement, la dÃĐmence avancÃĐe, il reprendra ses pinceaux avec l’aide de sa femme et peindra une derniÃĻre sÃĐrie de tableaux.
Ces intellectuels cÃĐlÃĻbres montrent à la fois la grande douleur morale ressentie lorsque le dÃĐclin cognitif est avÃĐrÃĐ, mais ÃĐgalement des antÃĐcÃĐdents dÃĐpressifs et, pour De Kooning, une rÃĐmission tardive des symptÃīmes dÃĐpressifs.
Finalement, une dÃĐpression n’est pas forcÃĐment concomitante d’une maladie d’Alzheimer, mais des symptÃīmes dÃĐpressifs sont en gÃĐnÃĐral prÃĐsents. Il est difficile d’associer une relation temporelle ou causale de ces affections. Mais un consensus existe pour dire que le dÃĐbut de la maladie d’Alzheimer et la propre reconnaissance de ses troubles par le malade augmente le risque de symptÃīmes dÃĐpressifs.
Les dÃĐpressions des personnes ÃĒgÃĐes
La dÃĐpression de la personne ÃĒgÃĐe est diffÃĐrente de celle de l’adulte, dans ses manifestations comme dans ses causes.
SÃĐmiologie de la dÃĐpression du sujet ÃĒgÃĐ
Les plaintes sont souvent somatiques. MÊme si elles sont accompagnÃĐes d’un manque d’entrain et d’une perte d’intÃĐrÊt, la personne ÃĒgÃĐe n’aborde pas d’elle-mÊme ces aspects du trouble. Des maux de tÊtes, associÃĐs à la sensation de fatigue intellectuelle et de baisse de capacitÃĐs d’attention sont signalÃĐes (Ferrey, Le GouÃĻs 2008).
Les dÃĐpressions des personnes ÃĒgÃĐes sont difficiles à reconnaÃŪtre pour trois raisons, d’aprÃĻs ClÃĐment et LÃĐger 1996. Les sujets ÃĒgÃĐs eux-mÊmes ont du mal à se reconnaÃŪtre dÃĐprimÃĐs. Les symptÃīmes centraux sont parfois attribuÃĐs de façon erronÃĐe au vieillissement normal. L’humeur dÃĐpressive est masquÃĐe par un ÃĐmoussement affectif liÃĐ Ã l’ÃĒge.
Les ÃĐchelles d’intensitÃĐ de la dÃĐpression comprenant des items somatiques ne sont pas adaptÃĐes aux sujets ÃĒgÃĐs car elles mÃĐlangent plaintes organiques liÃĐes à des maladies organiques et plaintes organiques liÃĐes à un syndrome dÃĐpressif. C’est le cas de la Hamilton Depression Rating Scale (HDRS) (Bouvard, Cottraux, 1996)
Facteurs causaux de la dÃĐpression du sujet ÃĒgÃĐ
Des facteurs d’environnement sont dÃĐterminants dans la survenue de la dÃĐpression chez les sujets ÃĒgÃĐs. Il s’agit principalement de l’isolement social, de la perte des proches, de la retraite. Si la maladie et l’affaiblissement physique semblent Être des facteurs de risque, il apparaÃŪt que c’est surtout la perte d’autonomie liÃĐe à ces facteurs qui augmente le risque de dÃĐpression (ClÃĐment, LÃĐger, 1996). Cette perte d’autonomie est ÃĐgalement une caractÃĐristique de la maladie d’Alzheimer.
Un regard nÃĐgatif sur soi-mÊme est ÃĐgalement un facteur de causalitÃĐ de la dÃĐpression. Ce regard peut devenir nÃĐgatif suite aux pertes physiques et cognitives de la personne ÃĒgÃĐe. Des schÃĐmas dÃĐpressogÃĻnes se mettent en place, dans lesquels le monde est vu ÂŦ à travers des lunettes noires Âŧ.
Ce regard sur soi est dÃĐpendant du regard d’autrui. La construction tardive de l’image de soi peut Être fortement atteinte par un regard nÃĐgatif de l’entourage. Celui-ci souligne parfois les pertes de la personne ÃĒgÃĐe. Les consÃĐquences en sont, en gÃĐnÃĐral, dÃĐsastreuses chez l’intÃĐressÃĐ (Ferrey, Le GouÃĻs 2008).
Les dimensions sociales propres à l’ÃĒge ont ÃĐgalement un rÃīle dans le syndrome dÃĐpressif. La prise de retraite professionnelle fait perdre un rÃīle social, voire du prestige. C’est ÃĐgalement une pÃĐriode durant laquelle l’ennui et l’isolement peuvent s’installer, avec un rythme qu’il faut adapter. Ceci est particuliÃĻrement vrai pour des personnes trÃĻs investies professionnellement, par exemple les cadres (Ferrey, Dupuy, 1996).
Kindynisa et RenÃĐb (2013) dÃĐfinissent sept schÃĐmas cognitifs à l’origine des dÃĐpressions de la personne ÃĒgÃĐe. Quatre sont similaires à la population gÃĐnÃĐrale : perte de peur de contrÃīle, dÃĐpendance, vulnÃĐrabilitÃĐ et abandon ; trois sont spÃĐcifiques à la population ÃĒgÃĐe : perte de l’individualitÃĐ, refus d’aide et dÃĐsengagement.
Perte d’autonomie, regard nÃĐgatif de soi-mÊme et de l’entourage sur la personne malade, prÃĐcÃĐdemment active cognitivement, sont des causes pouvant expliquer le risque de syndrome dÃĐpressif chez une personne diplÃīmÃĐe atteinte de maladie d’Alzheimer.